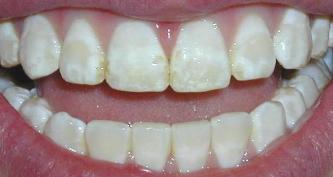
Пародонтит — это заболевание тканей пародонта воспалительного характера, которое приводит к атрофии этих тканей, в том числе костной. Помимо кровоточивости десен, ослабления связочного аппарата зубов, пародонтит нередко приводит к их расшатыванию и последующей потере вплоть до полной адентии.
Чем опасен пародонтит
При пародонтите нарушается функция пародонта — комплекса тканей, которые удерживают зубы в костных тканях челюсти. Ткани повреждаются, утрачивают способность к регенерации и постепенно атрофируются, что рано или поздно приводит к утрате жевательной функции, а также сильному физическому и психологическому дискомфорту.
Коварность пародонтита заключается в том, что очень долго он протекает бессимптомно либо его симптоматика маскируется под другие патологические состояния.
Признаки развивающегося пародонтита:
- периодические кровотечения из десен;
- ощущение зуда и дискомфорт в околозубных тканях;
- неприятный запах из ротовой полости;
- болезненность и неприятные ощущения при надкусывании пищи.
В запущенных стадиях появляется боль при жевании, расшатывание зубов, углубление зубодесневых карманов и оголение корней зубов. Без адекватной терапии пародонтит принимает хроническое течение и приводит к серьезным последствиям, в том числе к общей интоксикации организма, а также проблемам с иммунитетом. При запущенных стадиях заболевания показано хирургическое вмешательство.
Причины и симптомы пародонтита
Толчком к развитию заболевания могут послужить следующие факторы:
- некачественная гигиена ротовой полости, постоянное присутствие зубного налета и наличие зубного камня, являющихся питательной средой для микробов, которые провоцируют воспаление тканей пародонта;
- микротравмы тканей пародонта в результате стоматологического лечения или же механические травмы ротовой полости;
- аллергическая реакция на некоторые компоненты медицинских препаратов.
Также существуют дополнительные причины, способствующие появлению пародонтита (риск увеличивается при их совокупности):
- гормональные нарушения и обмена веществ;
- врожденные аномалии строения пародонта;
- слабый иммунитет;
- наличие вредных привычек (курение, злоупотребление алкоголем);
- хронические болезни и стресс (диабет II типа, заболевания почек или ЖКТ);
- патологии прикуса;
- скученность или кривизна зубов;
- присутствие в рационе только мягкой пищи;
- увеличенная жевательная нагрузка;
- скрежетание зубами (бруксизм);
- нарушение состава слюны (вследствие повышенной густоты желчи в том числе).

Симптомы болезни, фактически отсутствующие на начальной стадии, постепенно усиливаются и принимают все более сложный характер. В зависимости от длительности и тяжести воспалительного процесса признаки пародонтита становятся более и более выраженными.
К ним относятся:
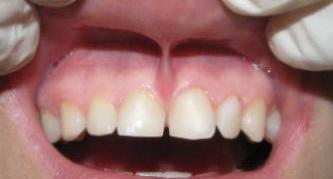
- покраснение десен;
- постоянная или эпизодическая кровоточивость дёсен;
- отечность слизистой полости рта;
- сильный зубной налет или зубной камень;
- дискомфорт от горячей или холодной пищи;
- дискомфорт при пережевывании;
- неприятный запах изо рта;
- гной из очагов воспаления;
- утрата вкусовых ощущений;
- ощущение болезненности при попадании пищи в межзубное пространство;
- ощущение зуда на слизистых десен;
- изменения в строении зубного ряда: увеличение расстояния между зубами, оголение их корней; углубление зубодесневых карманов;
- подвижность зубных единиц.
Наличие нескольких из данных симптомов — повод записаться на консультацию к врачу-пародонтологу или по крайней мере посетить стоматолога, который сможет дать необходимый минимум рекомендаций.
Диагностические критерии оценки пародонтита и его возможные осложнения
Пародонтит — сложное заболевание, в диагностике которого применяются несколько типов классификации в зависимости от различных факторов.
По степени тяжести разделяют следующие типы пародонтита:
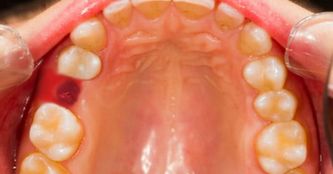
- Легкий: глубина пародонтальных карманов не более 3.5 мм, присутствует эпизодическая кровоточивость десен, на рентгенограммах практически не видны изменения кости.
- Средний: Глубина карманов в пределах 4‒6 мм, частая кровоточивость десен, обнажаются корни.
- Тяжелый: глубина карманов превышает 6 мм, в деснах ощущается болезненность, жевание затруднено, появляются щели между зубами, развивается их подвижность.
При постановке диагноза пародонтит при врачебном контроле выделяют следующие стадии течения данного заболевания:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе появление абсцессов и гнойников);
- ремиссия (очагов воспаления нет).

По степени распространенности воспалительного процесса различают:
- Локализованный пародонтит — поражены только отдельные участки на челюсти в области отдельных жевательных единиц из-за их скученности или при наличии нависающих краев пломб или несъемных протезов.
- Генерализованный пародонтит — поражены десны полностью во всей челюсти, что чаще всего происходит из-за плохой гигиены полости рта.
Лечение пародонтита требует ответственного отношения, поскольку данное заболевание становится хроническим источником воспаления в организме. В кровеносные сосуды, пронизывающие ткани пародонта при сниженной иммунной функции организма проникают болезнетворные микроорганизмы, которые разносятся кровью по всему организму и провоцируют более опасные заболевания жизненно важных органов и их систем.
При инфицировании организма вследствие пародонтита, могут возникнуть такие серьезные осложнения, как:
- ревматоидный артрит;
- инфаркт миокарда;
- инсульт;
- атеросклероз;
- обширный сепсис;
- заболевания дыхательной системы;
- бесплодие у нерожавших женщин;
- угрозы выкидыша или преждевременных родов, развитие патологий плода у беременных.
Особенно внимательно за состоянием пародонта необходимо следить пожилым людям, у которых защитные функции организма снижены по естественным причинам.
Диагностика пародонтита
При осмотре пациента врач оценивает количество и качество зубных отложений, состояние десен, уздечек языка и губ, глубину преддверия рта, прикус, подвижность зубов, наличие и глубину пародонтальных карманов.
Также при первичном обследовании производится проба Шиллера-Писарева, в ходе которой определяется индекс гигиены и составляется пародонтограмма — специальная карта, на которой обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
При пародонтите исследуется соскоб из десневого кармана методом ПЦР, а также бакпосев отделяемого зубодесневых карманов. С целью установления степени тяжести пародонтита проводится ортопантомография — панорамный снимок верхней и нижней челюсти и височно-нижнечелюстного сустава.
Компьютерная томография — самый точный и исключающий ошибки метод диагностики, позволяющий определить тип костных карманов, измерить их ширину и глубину, а также оценить состояние костной ткани в разных плоскостях, что невозможно сделать с помощью обычного рентгена.

При начальных стадиях пародонтита и при его локальной форме врач измеряет глубину пародонтальных карманов специальным инструментом. При генерализованном процессе, для уточнения состояния костной ткани делают обзорный рентген-снимок челюсти.
Методы лечения и профилактика пародонтита
Лечение и профилактика пародонтита тесно связаны с гигиеной ротовой полости, Остатки пищи на зубах и между ними служат благоприятной средой для развития патогенных микроорганизмов, которые и приводят к развитию воспаления.
Для сохранения здоровья пародонта необходимо тщательно чистить зубы, а также периодически обращаться к стоматологу для проведения профессиональной чистки. Только с помощью специального оборудования можно тщательно очистить зубодесневые карманы и участки между зубами.
Медикаментозная терапия включает полоскание десен отварами трав или специальными антисептическими составами, применение лечебных мазей или гелей. Также необходимо восполнение дефицита витаминов А, В, С и Д3, магния и кальция.
При выраженном воспалительном процессе необходима противовоспалительная терапия с применением антибиотиков, противогрибковых средств и гормональных препаратов. Их назначит врач на основе данных анализов и снимков.
Методы терапии пародонтита:
- Удаление зубных отложений — процедура, с которой необходимо начинать лечение, поскольку именно зубные отложения провоцируют воспалительные процессы. Для их удаления применяют ультразвук, Air Flow, механическую чистку вручную специальными инструментами, лазер (самый дорогой и эффективный способ).
- Хирургическая чистка десневых карманов (кюретаж десен) — дополнительное гигиеническое мероприятие, которое рекомендовано в случае сильного углубления зубодесневых карманов.
- Медикаментозная терапия — полоскания, компрессы, ванночки, лекарственные препараты.
- Физиотерапия (ультрафиолет, электрофорез) — эти процедуры служат для дополнительной санации ротовой полости, а также стимулируют регенерацию и заживление тканей.
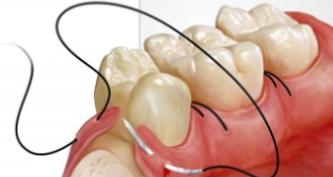
- Шинирование зубов — необходимо для устранения подвижности зубных единиц и предупреждения их выпадения.
- Имплантация зубов — в случае невозможности их сохранения или при полной утрате.
Для профилактики пародонтита необходимо регулярно посещать стоматолога для профессиональной чистки зубов, своевременного лечения кариеса, удаления зубного камня и регулировки протезов и ортопедических конструкций. Важно включать в рацион питания твердую пищу с целью стимуляции очистки зубов, а также пользоваться специальными пастами.